伏立康唑最早就是用于急性白血病的不明原因发热,并逐渐用于其他的抗真菌治疗。
我们今天一起来看一下联用药物的文献,提示我们联用药物需要避免犯错,如不慎,可能导致严重的后果。
一项研究[1]对30例患者使用伏立康唑抗感染,在首次负荷量治疗12小时后及用药的14天后测量血药浓度。在研究中,他们发现一个病人同时使用了伏立康唑和利福平。这个案例在首次使用400mg负荷量的伏立康唑后12小时,血药浓度达到目标;在伏立康唑治疗第7天,中心静脉及血培养均检出表皮葡萄球菌感染,临床微生物学家没有注意到病人在使用伏立康唑,临床医生采纳了微生物学家的建议,给予加用利福平抗感染;直到伏立康唑治疗第36天,才发现用药错误。
他们测量了血浆中伏立康唑及其三种代谢物的浓度,惊奇地发现伏立康唑用药第36天,血液中伏立康唑浓度竟然下降了99%(D1-Cmax3.92ug/ml,D36- Cmax0.038 ug/ml;D1-AUC 0-inf 27.4 h ug/ml,D36-AUC 0-12 0.145h ug/ml),也就是说联用了利福平后伏立康唑几乎没有抗真菌作用。
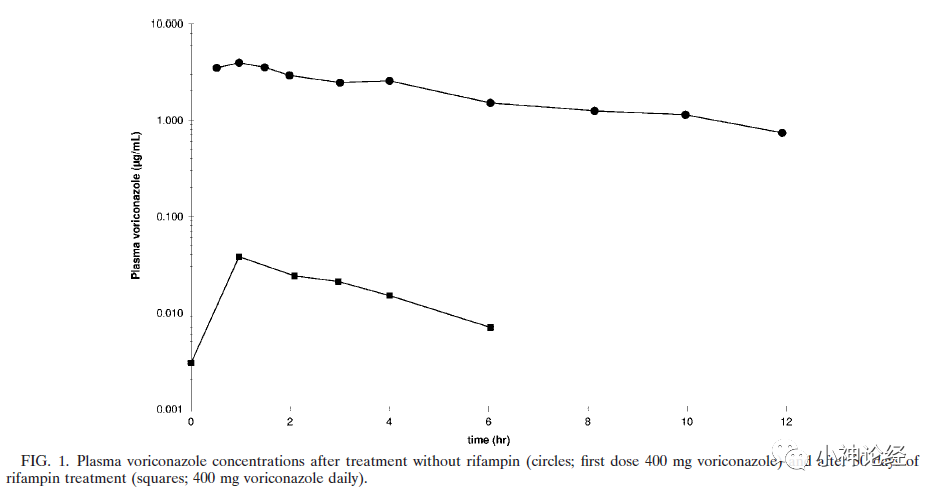
图一:上面曲线为单独使用伏立康唑时血药浓度;下面曲线为伏立康唑联用利福平30天后的伏立康唑血药浓度。
这个案例告诉我们伏立康唑联用利福平可以导致伏立康唑没有抗真菌疗效,这是由于利福平是肝酶诱导剂;其次,在联用药物时应该充分考虑药物间的相互作用。
无独有偶,有文献[2]报道一例急性髓系白血病患者接受造血干细胞移植后,使用西罗莫司(0.4mg/d)治疗移植物抗宿主病和伏立康唑抗真菌。随后可疑耐甲氧西林金黄色葡萄球菌脑膜炎,加用万古霉素和利福平,并将伏立康唑改为米卡芬净(micafungin)。在加用利福平之前,西罗莫司保持很好的药物浓度(3-12mcg/L),但是在开始使用利福平两天后西罗莫司谷浓度便无法测及。将西罗莫司药量增加至16-18mg/d(原剂量的40-45倍)后,西罗莫司才能达到原来的血药浓度。在治疗9天后,停用利福平,将西罗莫司改为常规剂量,整个随访期间维持治疗水平。这是首例西罗莫司从受伏立康唑抑制向利福平诱导转变的报道,这再次提醒我们,白血病等肿瘤在使用多种药物时,要充分考虑药物间的相互作用。
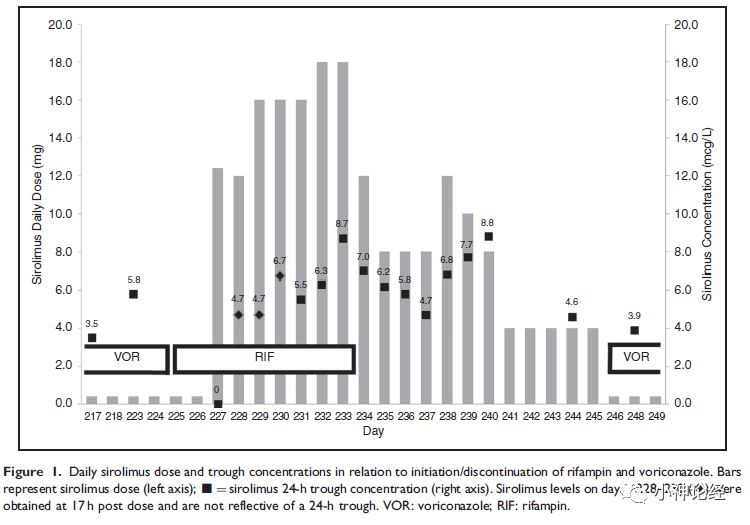
图二:西罗莫司的剂量及谷浓度与伏立康唑及利福平之间的关系。条形柱代表药物剂量,黑色实心正方形或菱形代表血药浓度,VOR代表伏立康唑,RIF代表利福平。
这篇文献特别指出,对于移植后或肿瘤化疗期病人,常常需要联合多种药物,如果忽略药物之间相互作用,可能会导致化疗或移植失败,增加死亡率。本案例中涉及西罗莫司-伏立康唑、西罗莫司-利福平和利福平-伏立康唑,但迄今为止没有关于西罗莫司在伏立康唑抑制和利福平诱导之间复杂关系相互作用的研究。
伏立康唑在肝脏的代谢酶为CYP450酶2C19和3A4,以及CYP2C9,其他许多药物也受这些酶的代谢,联用可能导致代谢减慢和副作用增加。而利福平是肝酶诱导剂,诱导CYP450系统活化,可以减少伏立康唑的峰浓度(Cmax)和曲线下面积(AUC)分别降低93%和96%。
事实上,伏立康唑说明书中将利福平列为绝对禁止联用的药物,因为利福平可使得伏立康唑的Cmax和AUC显著下降,即使伏立康唑加倍也不能恢复至单用时的Cmax和AUC。
那么,我们需要进一步了解,肝酶诱导剂包括哪些药?伏立康唑与其他药物联用时要注意哪些问题?
常见的肝酶诱导剂,如利福平、苯妥英钠、苯巴比妥和卡马西平。临床上有时会用苯巴比妥治疗黄疸,正是利用其肝酶诱导剂的原理,来加快胆红素的代谢。此外,值得注意的是,乙醇(即酒精)也是肝酶诱导剂,在使用药物时要教育患者需要戒酒。尤其值得一提的是,这类病人如果出现抽搐,应该避免使用苯巴比妥。
伏立康唑与其他药物联用时要注意哪些问题?笔者从UpToDate摘录以下关于伏立康唑与其他药物的相互作用,许多是说明书没有提及的,临床上应用伏立康唑时应该注意这些要点。鉴于内容较多,笔者将临床常用的药物用红色加粗字体标出。
伏立康唑与其他药物的相互作用:
1.口服避孕药(含炔雌醇、炔诺酮):
结果:合用可增加两者的血浆暴露量[血药峰浓度(Cmax)、曲线下面积(AUC)]。
机制:口服避孕药可抑制细胞色素P450(CYP) 2C19介导的本药的代谢;本药可抑制CYP 3A4介导的口服避孕药的代谢。
处理:推荐合用时监测两者的不良反应和毒性。
2.蛋白酶抑制药(如茚地那韦):
结果:体内研究表明,合用茚地那韦对两者暴露量无显著影响;体外研究表明,合用其他蛋白酶抑制药可能增加两者的血浆暴露量。
机制:合用可抑制CYP3A4介导的两者的代谢。
处理:合用茚地那韦时无需调整两者的剂量,合用其他蛋白酶抑制药应频繁监测两者的不良反应和毒性。
3.非核苷类逆转录酶抑制药(NNRTI,如地拉韦啶):
结果:合用可增加两者的血浆暴露量。
机制:合用可抑制CYP3A4介导的两者的代谢。
处理:合用时应频繁监测两者的不良反应和毒性。
4.氟康唑:
结果:合用可显著增加本药的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP2C9、CYP 2C19、CYP 3A4介导的本药的代谢。
处理:应避免合用。给予最后1剂氟康唑后24小时内开始监测本药的不良反应和毒性。
5.麦角生物碱(如麦角胺、双氢麦角胺):
结果:合用可能增加麦角生物碱的血浆暴露量,可能导致麦角中毒。
机制:合用可抑制CYP介导的麦角生物碱的代谢。
处理:禁止合用。
6.经CYP 3A4代谢的长效阿片类药(如芬太尼、阿芬太尼、羟考酮):
结果:合用可增加此类药物的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的此类药物的代谢。
处理:合用时应考虑减少上述药物的剂量,必要时应增加对此类药物不良反应监测的时间和频率。
7.环孢素:
结果:合用可显著增加环孢素的AUC,但对Cmax无显著影响,可能导致肾毒性。
机制:合用可抑制CYP3A4介导的环孢素的代谢。
处理:已接受环孢素治疗的患者合用本药时环孢素的剂量应减半,随后应频繁监测环孢素的血药水平。停用本药时,亦应频繁监测环孢素的血药水平,必要时
应增加其剂量。
8.他克莫司:
结果:合用可显著增加他克莫司的血浆暴露量(Cmax、AUC),可能导致肾毒性。
机制:合用可抑制CYP3A4介导的他克莫司的代谢。
处理:已接受他克莫司治疗的患者合用本药时他克莫司的剂量应减至1/3,随后应频繁监测他克莫司的血药水平。停用本药时,亦应频繁监测他克莫司的血药水平,必要时应增加其剂量。
9.美沙酮:
结果:合用可增加美沙酮的血浆暴露量(Cmax、AUC),可能导致毒性反应(包括QT间期延长)。
机制:合用可抑制CYP3A4介导的美沙酮的代谢。
处理:推荐合用时频繁监测美沙酮的不良反应和毒性,可能需降低美沙酮的剂量。
10.西罗莫司:
结果:合用可显著增加西罗莫司的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的西罗莫司的代谢。
处理:禁止合用。
11.特非那定、阿司咪唑、西沙必利、匹莫齐特、奎尼丁:
结果:合用可能增加上述药物的血浆暴露量,导致QT间期延长,甚至尖端扭转型室性心动过速。
机制:合用可抑制CYP3A4介导的上述药物的代谢。
处理:禁止合用。
12.苯二氮卓类药(如咪达唑仑、三唑仑、阿普唑仑):
结果:体外研究表明,合用可增加苯二氮卓类药的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的苯二氮卓类药的代谢。
处理:合用时应频繁监测苯二氮卓类药物的不良反应和毒性(如镇静时间延长),可能需调整其剂量。
13.羟甲基戊二酸单酰辅酶A(HMG-CoA)还原酶抑制药(他汀类药):
结果:体外研究表明,合用可增加HMG-CoA还原酶抑制药的血浆暴露量(Cmax、AUC),可能导致横纹肌溶解。
机制:合用可抑制CYP3A4介导的HMG-CoA还原酶抑制药的代谢。
处理:合用时应频繁监测HMG-CoA还原酶抑制药的不良反应和毒性,可能需调整其剂量。
14.二氢吡啶类钙通道阻滞药:
结果:体外研究表明,合用可增加二氢吡啶类钙通道阻滞药的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的二氢吡啶类钙通道阻滞药的代谢。
处理:合用时应频繁监测HMG-CoA还原酶抑制药的不良反应和毒性,可能需调整其剂量。
15.长春花生物碱:
结果:合用可能增加长春花生物碱的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的长春花生物碱的代谢。
处理:合用时应频繁监测长春花生物碱的不良反应和毒性(如神经毒性),可能需调整其剂量。
16.依维莫司:
结果:合用可能增加依维莫司的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP3A4介导的依维莫司的代谢。
处理:不推荐合用。
17.奥美拉唑:
结果:合用可显著增加奥美拉唑的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP2C19、CYP 3A4介导的奥美拉唑的代谢。
处理:已接受奥美拉唑(40mg或40mg以上剂量)治疗的患者合用本药时,奥美拉唑的剂量应减半。
18.非甾体类抗炎药(NSAID,包括布洛芬、双氯芬酸):
结果:合用可增加NSAID的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP2C9介导的NSAID的代谢。
处理:合用时应频繁监测NSAID的不良反应和毒性,可能需减少其剂量。
19.华法林:
结果:合用可显著延长凝血酶原时间(PT)。
机制:合用可抑制CYP2C9介导的华法林的代谢。
处理:合用时应监测PT或其他凝血参数,可能需调整华法林的剂量。
20.磺酰脲类药:
结果:合用可能增加磺酰脲类药的血浆暴露量(Cmax、AUC)。
机制:合用可抑制CYP2C9介导的磺脲类药物的代谢。
处理:合用时应频繁监测血糖及低血糖的体征和症状,可能需调整磺酰脲类药的剂量。
21.利福布汀:
结果:利福布汀可显著降低本药的血浆暴露量(Cmax、AUC),本药可显著增加利福布汀的血浆暴露量(Cmax、AUC)。
机制:利福布汀可诱导CYP介导的本药的代谢;本药可抑制CYP 3A4介导的利福布汀的代谢。
处理:禁止合用。
22.苯妥英:
结果:苯妥英可显著降低本药的血浆暴露量(Cmax、AUC);本药可显著增加苯妥英的血浆暴露量(Cmax、AUC)。
机制:苯妥英可诱导CYP介导的本药的代谢;本药可抑制CYP 2C9介导的苯妥英的代谢。
处理:合用时推荐本药口服给药维持剂量增至一次400mg(体重≥40kg)或200mg(体重<40kg),每12小时1次。推荐本药静脉滴注维持剂量增至一次5mg/kg,每12小时1次。此外,合用时应频繁监测苯妥英的血药水平和不良反应。
23.依非韦伦:
结果:与高剂量(一次400mg,每24小时1次)依非韦伦合用可显著降低本药的血浆暴露量(Cmax、AUC),显著增加依非韦伦的血浆暴露量(Cmax、AUC);与低剂量(一次300mg,每24小时1次)依法韦仑合用可轻微降低本药的AUC,轻微增加依非韦伦的AUC。
机制:依非韦伦可诱导CYP介导的本药的代谢;本药可抑制CYP 3A4介导的依非韦伦的代谢。
处理:禁止与高剂量依非韦伦合用;与低剂量依非韦伦合用时应将本药口服给药维持剂量增加至一次400mg,每12小时1次。
24.利托那韦:
结果:与高剂量(一次400mg,每12小时1次)利托那韦合用可显著降低本药的血浆暴露量(Cmax、AUC),未见本药对利托那韦的Cmax、AUC有显著影响;与低剂量(一次100mg,每12小时1次)利托那韦合用可降低本药的血浆暴露量(Cmax、AUC),轻微降低利托那韦的Cmax、AUC。
机制:利托那韦可诱导CYP介导的本药的代谢;本药可抑制CYP 3A4介导的利托那韦的代谢。
处理:禁止与高剂量利托那韦合用;应避免与低剂量利托那韦合用(除利大于弊外)。
25.CYP诱导药(利福平、卡马西平、长效巴比妥类药):
结果:合用可显著降低本药的血浆暴露量(Cmax、AUC)。
机制:合用可诱导CYP介导的本药的代谢。
处理:禁止合用。
26.圣约翰草:
结果:合用可显著降低本药的血浆暴露量(Cmax、AUC)。
机制:合用可诱导CYP、P-糖蛋白(P-gp)介导的本药的代谢。
处理:禁止合用。
伏立康唑与食物相互作用
高脂肪餐:
结果:多剂量给药且与高脂肪餐同时服用,本药片剂的Cmax和AUC分别下降34%和24%,本药干混悬剂的Cmax和AUC分别下降58%和37%。
【参考文献】
1. Marcus J. P. Geist et al. Induction of VoriconazoleMetabolism by Rifampin in a Patient with Acute Myeloid Leukemia: Importance ofInterdisciplinary Communication To Prevent Treatment Errors with ComplexMedications.ANTIMICROBIAL AGENTS AND CHEMOTHERAPY, Sept. 2007, p. 3455–3456
2. Justin AWasko et al.Rifampin–sirolimus–voriconazole interaction in a hematopoietic cell transplantrecipient.Journal of Oncology Pharmacy Practice,2016, 0(0) 1–5
3. GlotzbeckerB, et al. Important drug interactions in hematopoietic stem cell transplantation:whatevery physician should know. Biol Blood Marrow Transpl 2012; 18: 989–1006.
4. 伏立康唑,2019,up to date.
